SCI论文(www.lunwensci.com)
【摘要】目的探讨影响双胎妊娠孕妇发生妊娠期糖尿病(GDM)的危险因素,并分析其妊娠结局,为预防疾病发生、改善妊娠结局提供依据。方法回顾性分析2020年1月至2023年1月于江阴市人民医院进行分娩的160例双胎妊娠孕妇的临床资料,根据75 g口服葡萄糖耐量试验(OGTT)结果将孕妇分为对照组(双胎妊娠未合并GDM孕妇)和观察组(为双胎妊娠合并GDM孕妇),各80例。统计两组孕妇的临床基线资料,通过单因素及多因素Logistic回归分析双胎妊娠孕妇发生GDM的危险因素,并比较两组孕妇的妊娠结局。结果观察组年龄≥35岁、孕前BMI(Pre-BMI)≥28.0 kg/m2、存在多囊卵巢综合征(PCOS)病史、存在糖尿病家族史的孕妇占比均显著高于对照组,观察组孕妇75 g OGTT空腹血糖(FPG)、服用葡萄糖后1 h血糖(1 h PG)、服用葡萄糖后2 h血糖(2 h PG)水平均高于对照组;多因素Logistic回归分析结果显示,年龄≥35岁、Pre-BMI≥28.0 kg/m2、存在PCOS病史、存在糖尿病家族史均为双胎妊娠孕妇发生GDM的独立危险因素;观察组孕妇剖宫产、胎膜早破发生率均高于对照组(均<0.05);两组孕妇早产、产后出血、妊娠期高血压、贫血、羊水过少发生率比较,差异均无统计学意义(均>0.05)。结论年龄≥35岁、Pre-BMI≥28.0 kg/m2、存在PCOS病史、存在糖尿病家族史均为双胎妊娠孕妇发生GDM的危险因素,且双胎GDM增加剖宫产、胎膜早破发生率,可根据上述各项因素给予孕妇针对性干预措施,密切关注妊娠期间血糖情况,改善孕妇不良妊娠结局。
【关键词】双胎妊娠,妊娠期糖尿病,危险因素,妊娠结局
妊娠期糖尿病(gestational diabetes mellitus,GDM)是指在妊娠前无糖尿病史,妊娠期才出现或确诊的糖尿病,发病原因尚未完全探明,可增加不良妊娠结局风险,给母婴健康带来较大安全隐患。疾病发作时,可有多饮、多食、多尿及全身乏力等表现,以>35岁的大龄孕妇、高脂饮食者及体质量超标者为主要发病对象,也受家族遗传因素的影响[1]。双胎妊娠较单胎妊娠具有更复杂的生理变化,因此,双胎妊娠GDM的发生率高于单胎妊娠孕妇,其围产期不良妊娠结局发生风险也高于单胎妊娠孕妇[2]。目前对双胎妊娠合并GDM研究较少,关于双胎妊娠孕妇发生GDM的影响因素尚无统一定论,评估双胎妊娠孕妇发生GDM的危险因素,进而探究其对不良妊娠结局的影响,对改善母婴预后具有重要意义。因此,本研究旨在探讨影响双胎妊娠孕妇发生GDM的危险因素,并分析其不良妊娠结局,现报道如下。
1资料与方法
1.1一般资料回顾性分析2020年1月至2023年1月于江阴市人民医院进行分娩的160例双胎妊娠孕妇的临床资料。纳入标准:①符合《妇产科学(第3版)》[3]中双胎妊娠的诊断标准;②妊娠前无糖尿病史;③凝血功能正常。排除标准:①双胎中一胎死宫内;②胎儿畸形;③妊娠合并先天性生殖道畸形、子宫肌瘤、卵巢囊肿。本研究经江阴市人民医院医学伦理委员会批准。
1.2研究方法
1.2.1 75 g口服葡萄糖耐量试验(OGTT)所有研究对象在24~28周行75 g OGTT,分别抽取孕妇空腹、口服葡萄糖后1、2 h的静脉血3 mL,以3 500 r/min的转速离心10 min,采用全自动生化分析仪(长沙芯生医疗科技有限公司,湘械注准20222220407,型号:BI60)检测上述3个时间点的血糖水平。
1.2.2分组方法GDM的诊断标准依据《妇产科学(第3版)》[3],75 g OGTT中空腹血糖(FPG)≥5.1 mmol/L,服用葡萄糖后1 h血糖(1 h PG)≥10.0 mmol/L和服用葡萄糖后2 h血糖(2 h PG)≥8.5 mmol/L,任何一项达到上述水平即诊断为GDM;根据75 g OGTT结果将孕妇分为对照组(双胎妊娠未合并GDM孕妇)和观察组(为双胎妊娠合并GDM孕妇),各80例。
1.2.3资料收集收集所有研究对象临床资料,包括年龄、身高、孕期BMI是否增重、孕前BMI(Pre-BMI)、孕次、产次、受孕方式、绒毛膜性质、多囊卵巢综合征(PCOS)病史、糖尿病家族史及75 g OGTT FPG、1 h PG、2 h PG与产前糖化血红蛋白(HbAlc)水平。根据身高、孕前体质量计算Pre-BMI,Pre-BMI≥28.0 kg/m2为肥胖。采用全自动生化分析仪检测产前HBAlc水平。统计孕妇不良妊娠结局,包括孕妇早产、剖宫产、产后出血、妊娠期高血压、子痫前期、贫血、胎膜早破、羊水过少。早产:妊娠达到28周但不足37周分娩;产后出血:经阴道产后出血≥500 mL,剖宫产出血≥1 000 mL;胎膜早破:胎膜破裂发生在临产之前;羊水过少:指羊水量小于300 mL[3]。
1.3观察指标①单因素分析。统计所有孕妇的临床资料,并进行单因素分析。②多因素分析。以双胎妊娠孕妇是否发生GDM作为因变量,将单因素分析结果中差异有统计学意义的指标作为自变量,进行影响双胎妊娠孕妇发生GDM的多因素Logistic回归分析。③不良妊娠结局。观察并记录两组孕妇不良妊娠结局(早产、剖宫产、产后出血、妊娠期高血压、贫血、胎膜早破、羊水过少)的发生情况。
1.4统计学方法采用SPSS 25.0统计学软件分析数据,计数资料以[例(%)]表示,采用χ2检验;计量资料经S-W法检测符合正态分布,以(x±s)表示,采用t检验;采用多因素Logistic回归分析筛选双胎妊娠孕妇发生GDM的相关危险因素。以<0.05为差异有统计学意义。
2结果
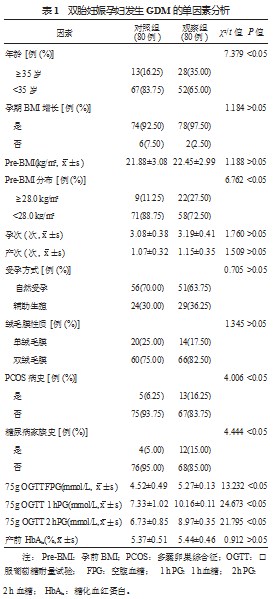
2.1双胎妊娠孕妇GDM发病的单因素分析观察组中年龄≥35岁、Pre-BMI≥28.0 kg/m2、存在PCOS病史、存在糖尿病家族史的孕妇占比均高于对照组,观察组孕妇75 g OGTT FPG、1 h PG、2 h PG水平均高于对照组,差异均有统计学意义(均<0.05);两组孕妇孕期BMI增长、Pre-BMI、孕次、产次、受孕方式、绒毛膜性质及产前HbAlc水平比较,差异均无统计学意义(均>0.05),见表1。
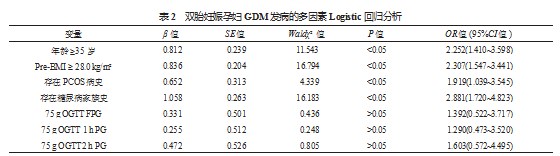
2.2影响双胎妊娠孕妇发生GDM的多因素Logistic回归分析多因素Logistic回归分析结果显示,年龄≥35岁、Pre-BMI≥28.0 kg/m2、存在PCOS病史、存在糖尿病家族史均为双胎妊娠孕妇发生GDM的危险因素,均有统计学意义(均<0.05),见表2。
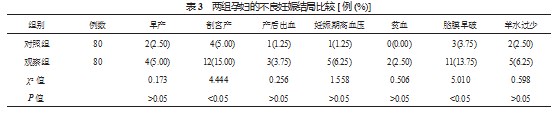
2.3两组孕妇的不良妊娠结局比较观察组孕妇剖宫产、胎膜早破发生率均高于对照组,差异均有统计学意义(均<0.05);两组孕妇早产、产后出血、妊娠期高血压、贫血、羊水过少发生率比较,差异均无统计学意义(均>0.05),见表3。
3讨论
GDM为双胎妊娠孕妇常见并发症,多数孕妇一般无明显的症状,因此易因漏诊而延误治疗,会对孕妇的妊娠结局带来一定程度的影响[4]。妊娠期为了满足胎儿生长发育的需求,营养物质的摄入量相应增加。双胎孕妇相比单胎孕妇而言,母体和胎儿生长发育所需要的营养物质更多,双胎孕妇妊娠期食物的摄入量也相应增加,可能导致双胎孕孕妇晚期血脂水平比单胎妊娠更高[5]。GDM发病机制目前仍尚未明确,分析影响其发病的危险因素尤为重要。
本研究多因素Logistic回归分析结果显示,年龄≥35岁、Pre-BMI≥28.0 kg/m2、存在PCOS病史、存在糖尿病家族史均为双胎妊娠孕妇发生GDM的危险因素。分析其原因可能为,随着年龄增加,动脉内膜出现增厚及粥样斑块改变导致动脉血管壁弹性减弱,超重和肥胖问题及遗传因素也开始显现,更容易发生血脂代谢异常及激素分泌紊乱的现象,最终会导致GDM疾病发生率升高[6]。Pre-BMI是反映是否肥胖的一个指标,其水平异常与多种代谢性疾病的发生、发展密切相关,Pre-BMI≥28.0 kg/m2提示孕妇属于偏胖、内脏脂肪较多的类型,脂肪细胞膜上胰岛素受体相对减少或活性下降,可导致胰岛素敏感性处于较低状态,易引起糖脂代谢紊乱,增加血糖控制的难度,易出现GDM[7]。孕妇患有PCOS时,加重胰岛素抵抗和高胰岛素血症,直接或间接影响体内葡萄糖的代谢,从而影响到脂肪的正常代谢,加剧糖代谢紊乱,进而可能最终促使GDM发生[8]。糖尿病为具有遗传倾向的疾病,糖尿病家族史可能与遗传因素、居住环境、饮食习惯等方面具有一定相关性,进而可间接影响双胎孕妇血糖控制效果,增加GDM发生风险。因此针对高龄、肥胖的双胎孕妇应加大血糖监测,积极控制血糖水平,并进行产前咨询,结合孕期体检、健康宣教及社会支持等方面,通过合理的运动锻炼、合理饮食等将孕期BMI控制在合理范围内,降低GDM的发生风险。如有PCOS病史及糖尿病家族史,要指导患者规范进行产前检查,需要内分泌科、产科、营养科等多科室医生进行密切配合,并适时给予胰岛素治疗及药物降糖治疗策略[9]。
另外,本研究结果显示,双胎妊娠合并GDM孕妇剖宫产、胎膜早破发生率均高于双胎妊娠健康孕妇,其原因可能为双胎妊娠合并GDM孕妇羊水量会增多,对羊膜腔的压力增大,造成胎膜早破;除此之外,还可能会引起绒毛膜羊膜炎,造成局部胎膜脆弱,引起胎膜早破发生概率增高。因此,在妊娠早期对GDM进行预测,可以更好指导在孕早期进行针对性干预和血糖管理以改善孕妇不良妊娠结局[10]。
综上,年龄≥35岁、Pre-BMI≥28.0 kg/m2、存在PCOS病史、存在糖尿病家族史均为双胎妊娠孕妇发生GDM的独立危险因素,双胎GDM增加剖宫产、胎膜早破发生率,可根据上述各项结果给予年龄相对较高、过度肥胖、存在PCOS病史及糖尿病家族史的孕妇针对性干预措施,密切关注妊娠期间血糖情况,改善孕妇妊娠结局。本研究不足之处为样本量有限,结果可能存在偏倚,双胎妊娠合并GDM孕妇妊娠结局及其发病的危险因素仍有待进一步行大样本量、多中心研究予以验证。
参考文献
[1]陈建伟.双胎妊娠期糖尿病的影响因素及对不良妊娠结局的影响[J].中国现代药物应用,2021,15(17):84-87.
[2]崔金晖,李萍,欧阳丽萍,等.双胎妊娠合并妊娠期糖尿病的围产结局及相关危险因素分析[J].中华糖尿病杂志,2021,13(9):852-858.
[3]沈铿,马丁.妇产科学[J].3版.北京:人民卫生出版社,2015:246-247.
[4]郑玫,练带雄.双胎妊娠期糖尿病的危险因素及妊娠结局影响因素分析[J].中国病案,2019,20(5):92-95.
[5]古丽尼格尔·木合台尔,热洋尼沙·卡的,阿布力克木·吐尔地.双胎孕妇孕晚期血脂水平与妊娠期并发症及不良妊娠结局的相关因素分析[J].实用妇产科杂志,2021,37(9):705-709.
[6]薛聪颖,杨慧霞.双胎妊娠合并妊娠期糖尿病的研究进展[J].中国妇产科临床杂志,2020,21(3):332-334.
[7]曹辉,裴蓓,徐文.双胎妊娠期糖尿病孕妇胰岛素抵抗、血脂代谢变化及围产结局[J].中国计划生育学杂志,2021,29(4):780-784.
[8]陈海燕,魏瑗,刘晓红,等.妊娠期糖尿病对双胎妊娠孕妇母婴结局的影响:Meta分析[J].中华糖尿病杂志,2020,12(9):702-709.
[9]刘天骄,梅又文,樊欣,等.妊娠期糖尿病对双胎妊娠孕妇的母儿结局及双生子12月龄生长状况影响的巢式病例对照研究[J].实用妇产科杂志,2021,37(5):358-363.
[10]陈斯,王海宁,杨进,等.妊娠期糖尿病对双胎妊娠母婴围产结局的影响[J].中华糖尿病杂志,2022,14(1):32-37.
关注SCI论文创作发表,寻求SCI论文修改润色、SCI论文代发表等服务支撑,请锁定SCI论文网! 文章出自SCI论文网转载请注明出处:https://www.lunwensci.com/yixuelunwen/75972.html