SCI论文(www.lunwensci.com):
摘要:目的研究胎膜早破的临床特点与母婴结局及影响因素。方法选取我院2018年1月至2019年9月收治165例待产孕妇为研究对象,经临床病理证实,其中胎膜早破孕妇为78例,分为观察组,未发生胎膜早破孕妇87例,分为对照组,两组孕妇均属于初次妊娠且无心脏病等严重疾病。对比两组孕妇并发症发生率以及分析胎膜早破的临床特点和影响因素。结果观察组孕妇并发症发生率21.8%,显著高于对照组并发症发生率6.9%,数据差异显著,具有统计学意义,P<0.05;胎膜早破临床主要表现为阴道无任何征兆的排液,排液量无规律性,以及影响孕妇胎膜早破的因素主要为初次妊娠年龄大于35岁、胎位异常以及感染。结论胎膜早破不仅会增加早产、感染等并发症发生几率,还会增加分娩时的难度,影响孕妇以及新生儿的生命质量。
关键词:胎膜早破;临床特点;影响因素
本文引用格式:王海霞.胎膜早破的临床特点与母婴结局及影响因素分析[J].世界最新医学信息文摘,2019,19(92):195-196.
0引言
胎膜早破是妇产科一种多见疾病,即临产前胎膜自然破裂,包括足月胎膜早破与非足月胎膜早破,也是孕妇难产的主要原因之一[1],主要由生殖道感染、创伤或机械性刺激以及营养不足所引起的,其主要表现为阴道无任何征兆且无规律性的排液,胎膜早破易引起早产、新生儿窒息以及死亡等并发症,对孕妇以及新生儿的生命安全造成严重的影响,如发生阴道无征兆的排液症状[2],应及时就医待产并采用相对应的护理方案,避免出现更加严重的症状,基于此背景下,我院对胎膜早破的临床特点以及影响因素进行了分析,对胎膜早破的母婴结局进行了整理研究,具体论述如下。
1资料与方法
1.1一般临床资料
选取我院2018年1月至2019年9月收治165例待产孕妇为研究对象,经临床病例证实,其中胎膜早破孕妇为78例,分为观察组,未发生胎膜早破孕妇87例,分为对照组,两组孕妇均属于初次妊娠且无心脏病等严重疾病。观察组孕妇年龄为22-42岁,平均(32±1.5)岁,怀孕周期为(33-38)周,平均周期为(35.5±0.7)周;适龄组孕妇年龄为22-44岁,平均(33±1.9)岁,怀孕周期为(32-39)周,平均周期为(35.5±1.3)周,两组孕妇在年龄、怀孕周期等一般的资料无明显差异P>0.05,不具备统计学意义,具有可比性。
1.2方法
入院前,介绍住院环境以及设施设备,进行入院宣教并让孕妇以及家属签字,并对其身高、体重、生命体征检查,确定有无过敏史或重大疾病;
入院后,对孕妇教育文化程度、是否流产史、初次妊娠年龄、胎位是否异常以及是否感染进行调查与检查,并整理分类,对于发生胎膜早破等并发症孕妇进行24小时内分娩,未发生并发症孕妇进行常规产前护理,包括血尿常规、B超、心电图等常规检查,定时测量孕妇血压情况,经医师与检查结果确认孕妇的分娩方式,如在自然分娩过程中出现难产、大出血等严重病症,应及时处理,必要时转剖宫手术分娩方式[3],分娩后,对孕妇以及新生儿出现的并发症进行记录并给予对应的治疗方式,确保孕妇以及新生儿的生命安全,对于早产儿应时刻注意观察。
1.3判定标准
并发症发生率=并发症发生例数/总例数*100%。
1.4统计学分析
采用SPSS 21.0对研究对象采集的数据进行分析处理,计量数据采用均数±标准差(±s)表示,计数资料采用%表示,使用2对数据进行校检;P>0.05为差异无统计学意义,P<0.05为差异具有统计学意义。
2结果
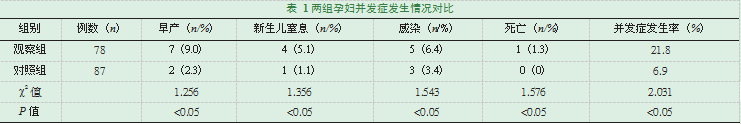
2.1两组孕妇并发症发生情况对比
观察组孕妇发生早产例数为7例,占比9%,发生新生儿窒息例数为4例,占比5.1%,发生感染例数为5例,占比6.4%,发生死亡例数为1例,占比1.3%;并发症发生率为21.8%;对照组孕妇发生早产例数为2例,占比2.3%,发生新生儿窒息例数为1例,占比1.1%,发生感染例数为3例,占比3.4%,发生死亡例数为0例,占比0%;并发症发生率为6.9%;观察组孕妇并发症发生率高于对照组并发症发生率,数据差异显著,具有统计学意义,P<0.05。详情见表1。
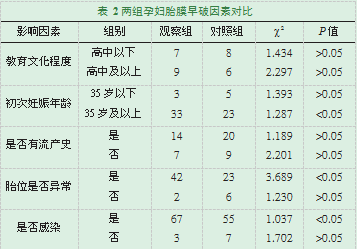
2.2两组孕妇胎膜早破因素对比
两组孕妇在教育文化程度、是否流产史上均无明显差异,P>0.05,不具有统计学意义,两组孕妇在初次妊娠年龄、胎位是否异常以及是否感染上具有明显差异,P<0.05,具有统计学意义,影响孕妇胎膜早破的因素主要为初次妊娠年龄大于35岁、胎位异常以及感染。详见表2。
3讨论
影响孕妇胎膜早破的因素主要为初次妊娠年龄大于35岁、胎位异常以及感染,随着我国人口的不断增加,二胎政策开放的影响下,导致孕妇数量越来越多,从而发生并发症的概率也得到了提升,其中胎膜早破这一症状发生数占比居多,在临床待产中比较常见[4],发现胎膜早破应在24小时之内安排分娩,如出现怀孕周期短,婴儿发育不成熟以及未临产的状态下胎膜破裂,可以使用药物进行抗感染治疗,同时注意外阴部清洁卫生,在医师的监护在继续妊娠,待婴儿成熟后再进行分娩,大多数胎膜早破孕妇分娩方式为剖宫手术分娩,对孕妇身体以及心理上造成了影响,因此对如何预防孕妇胎膜早破问题得到了关注,孕妇应在怀孕期间时刻关注自身生命体征变化并定时检查,如怀孕前期每月检查一次,中期每半个月检查一次,后期每个星期检查一次(对于初次妊娠出现过胎膜早破的孕妇建议其不要进行第二次妊娠,以免发生更严重的病症,导致二次妊娠中自身以及婴儿死亡)[5],保持积极乐观的生活心态,每天做些适量的运动,禁止在妊娠晚期进行性活动,如发现妇科疾病尤其是阴部疾病应及时治疗,以防感染。
本研究显示,观察组孕妇发生早产例数为7例,占比9%,发生新生儿窒息例数为4例,占比5.1%,发生感染例数为5例,占比6.4%,发生死亡例数为1例,占比1.3%;并发症发生率为21.8%;对照组孕妇发生早产例数为2例,占比2.3%,发生新生儿窒息例数为1例,占比1.1%,发生感染例数为3例,占比3.4%,发生死亡例数为0例,占比0%;并发症发生率为6.9%;观察组孕妇并发症发生率高于对照组并发症发生率,数据差异显著,具有统计学意义,P<0.05。两组孕妇在教育文化程度、是否流产史上均无明显差异,P>0.05,不具有统计学意义,两组孕妇在初次妊娠年龄、胎位是否异常以及是否感染上具有明显差异,P<0.05,具有统计学意义,影响孕妇胎膜早破的因素主要为初次妊娠年龄大于35岁、胎位异常以及感染。
综上所述,胎膜早破不仅会增加早产、感染等并发症发生几率,还会增加分娩时的难度,影响孕妇以及新生儿的生命质量,孕妇应自我警觉,制定合理的饮食方案确保身体机能营养充足,养成良好的生活习惯,尽量多做些适量的运动,在怀孕晚期禁止做相对性刺激的运动,对怀孕期间容易发生的并发症知识进行补充,时刻关注身体以及胎儿的体征变化,定期定时的检查,用以预防并发症发生或出现并发症可以及时治疗,不仅对自身生命安全起到了保护作用,更加是对新生儿的生命健康负责。
参考文献
[1]宋建玲.胎膜早破和难产之间的相关性研究及临床处理分析[J].中外女性健康研究,2019(18):51-52.
[2]王杰,尤子善,蒋立,等.426例胎膜早破患者高危因素及围产结局分析[J].中国妇幼保健,2019,34(17):3927-3930.
[3]冯闻评,张扬.早产合并胎膜早破的原因分析及妊娠结局分析[J].心理月刊,2019,14(15):162.
[4]王俊,闵自珍,黄丽.二次妊娠产妇胎膜早破的高危因素及妊娠结局[J].中国妇幼保健,2019,34(14):3191-3194.
[5]李秋敏,王飞,张莉莉,等.胎膜早破的临床特点与母婴结局及影响因素分析[J].西部医学,2018,30(11):1612-1615.
关注SCI论文创作发表,寻求SCI论文修改润色、SCI论文代发表等服务支撑,请锁定SCI论文网! 文章出自SCI论文网转载请注明出处:https://www.lunwensci.com/yixuelunwen/24622.html